Wirbelsäulen-Zentrum
Wien
Willkommen im Wirbelsäulen-Zentrum Wien – Ihrer Ordination für Wirbelsäulenerkrankungen
Bei uns sind Sie im Mittelpunkt: Persönliche Betreuung, individuelle Beratung und modernste Behandlungsmöglichkeiten durch erfahrene Wirbelsäulenspezialisten in Wien.
Als Wahlarztordination bieten wir kurze Wartezeiten, ausreichend Zeit für Ihre Anliegen und eine hochqualifizierte Behandlung auf dem neuesten Stand der Medizin.
Unser Leistungsangebot umfasst das gesamte Spektrum der Wirbelsäulenerkrankungen – von Bandscheibenvorfällen und Spinalkanalstenosen bis hin zu Revisionsoperationen und Wirbelsäulendeformitäten. Dabei setzen wir sowohl auf konservative Therapien als auch auf modernste operative Verfahren, immer individuell abgestimmt auf Ihre Bedürfnisse.
Wirbelsäulen-Zentrum Wien
Brahmsplatz 7/8
1. Obergeschoss
1040 Wien
Telefon: +43 1 996 21 30
Rund 30% aller Menschen leiden täglich an Rückenbeschwerden. Krankheitsbilder an der Wirbelsäule sind vielfältig und jeder Fall, jede*r Patient*in bedarf einer individuellen Therapie. Durch die Spezialisierung auf Wirbelsäulenerkrankungen beraten wir Sie kompetent.
Dank jahrelanger Erfahrung und kontinuierlicher Fort- und Weiterbildungen bieten wir Ihnen das komplette Behandlungsspektrum – von konservativen Behandlungen über minimalinvasive Eingriffe bis hin zu komplexen Wirbelsäulenoperationen.
Terminvereinbarung
Wir ersuchen um vorherige Terminvereinbarung:
- Email: ordination@wirbelsaeulen-zentrum.at
- Telefon: +43 1 996 21 30
Wenn Sie Ihren gebuchten Termin nicht einhalten können oder keinen passenden Termin finden sollten, so schicken Sie uns eine E-Mail oder rufen Sie uns bitte an. Wir werden uns bemühen, Ihnen einen kurzfristigen Termin anzubieten.
Ordination
Wirbelsäulen-Zentrum Wien
Brahmsplatz 7/8
1. Obergeschoss
1040 Wien
Telefon: +43 1 996 21 30
E-Mail: ordination@wirbelsaeulen-zentrum.at
Behandlungsschwerpunkte
Accordion Title
Accordion Content
Spezielle Schmerztherapie
Langanhaltende Rücken- und Nervenschmerzen sind ein häufiges Phänomen. Sie gehen oftmals mit verschleißbedingten Wirbelsäulenerkrankungen wie Bandscheibenvorfällen oder Spondylarthrosen einher und können durch gezielte Schmerztherapie gelindert werden. Das Ziel der speziellen Schmerztherapie ist es, eine Chronifizierung des Schmerzes zu verhindern.
Als von der Österreichischen Ärztekammer zertifizierter Schmerztherapeut und weiters zertifiziert von der Deutschen Wirbelsäulengesellschaft DWG für die Konservative Therapie kann ich Ihnen eine auf Ihre Bedürfnisse optimal individualisierte Therapie anbieten.
Infiltrationstherapien
Zu den nicht operativen Möglichkeiten akute Schmerzen an der Wirbelsäule zu behandeln, zählen gezielte Infiltrationen:
- Röntgengestützte Facettengelenksinjektionen
- Röntgengestützte Nervenwurzelblockaden PRT
- Peridurale Injektionen PDI
- Epidurale-sakrale Injektionen ESI
- Behandlung von chronischen Schmerzen mittels Thermokoagulation
Neuromodulationsverfahren
Zur Behandlung von chronifizierten Schmerzen an der Wirbelsäule und den Extremitäten können auch spezielle Neuromodulationsverfahren angewendet werden:
- Behandlung chronischer Schmerzen durch spinale Neuromodulation. Anwendung von SCS (Spinal Cord Stimulation), PNS (Periphere Nerven Stimulation) oder DRG (Dorsal-Root-Ganglion), auch bekannt als Schmerzsonden oder Schmerzschrittmacher
- Paresestimulation und transkutane elektrische Nervenstimulation (TENS)
Operative Therapiemethoden
- Operative Behandlung von Verschleißerscheinungen der gesamten Wirbelsäule, von Spinalkanalstenose, Bandscheibenvorfällen oder Instabilitäten
- Operative Behandlung von Deformitäten wie Skoliosen und Kyphosen, sowohl bei Kindern als auch Erwachsenen
- Minimalinvasive Stabilisierungen
- Endoskopische Operationsverfahren
- Einsatz von Bandscheibenprothesen
- Minimalinvasive mikrochirurgische Erweiterungen des Wirbelkanals
- Komplexe Rekonstruktionen des Profils der Wirbelsäule durch modernste Operationsverfahren, sowohl von dorsal (durch den Rücken), als auch von ventral (durch Bauch oder Brustkorb)
- Revisionsoperationen nach vorangegangener Wirbelsäulenoperation
- Operative Behandlung von Wirbelsäulentumoren und Metastasen, auch mittels en-block Resektion
- Mikrochirurgische Entfernung von Tumoren am Rückenmark (intradural) unter kontinuierlichem Neuromonitoring
- Stabilisierungen von Wirbelgleiten
- Minimalinvasive Behandlung von Wirbelfrakturen, auch bei Osteoporose
- Stabilisierungen von Iliosakralgelenken (ISG)
Konservative Therapiemethoden
- Konservative Behandlung von Verschleißerscheinungen der gesamten Wirbelsäule, von Spinalkanalstenose, Bandscheibenvorfällen, Wirbelgleiten und Frakturen
- Konservative Behandlung von Skoliosen mittels Korsettversorgung sowohl bei Kindern als auch Erwachsenen
Zudem erhalten Sie von uns eine ausführliche Beratung hinsichtlich weiterer konservativer Therapiemethoden wie z. B.:
- Physiotherapie
- Kälte- und Wärmetherapie
- Medikamentöse Einstellung
- Elektrotherapien
- Manuelle Therapien
Die Anatomie der Wirbelsäule
Die Wirbelsäule, auch als Rückgrat bezeichnet, bildet die knöcherne Mitte des menschlichen Skeletts und spielt eine entscheidende Rolle für die Stabilität und Beweglichkeit des Körpers.
Accordion Title
Accordion Content
Aufbau
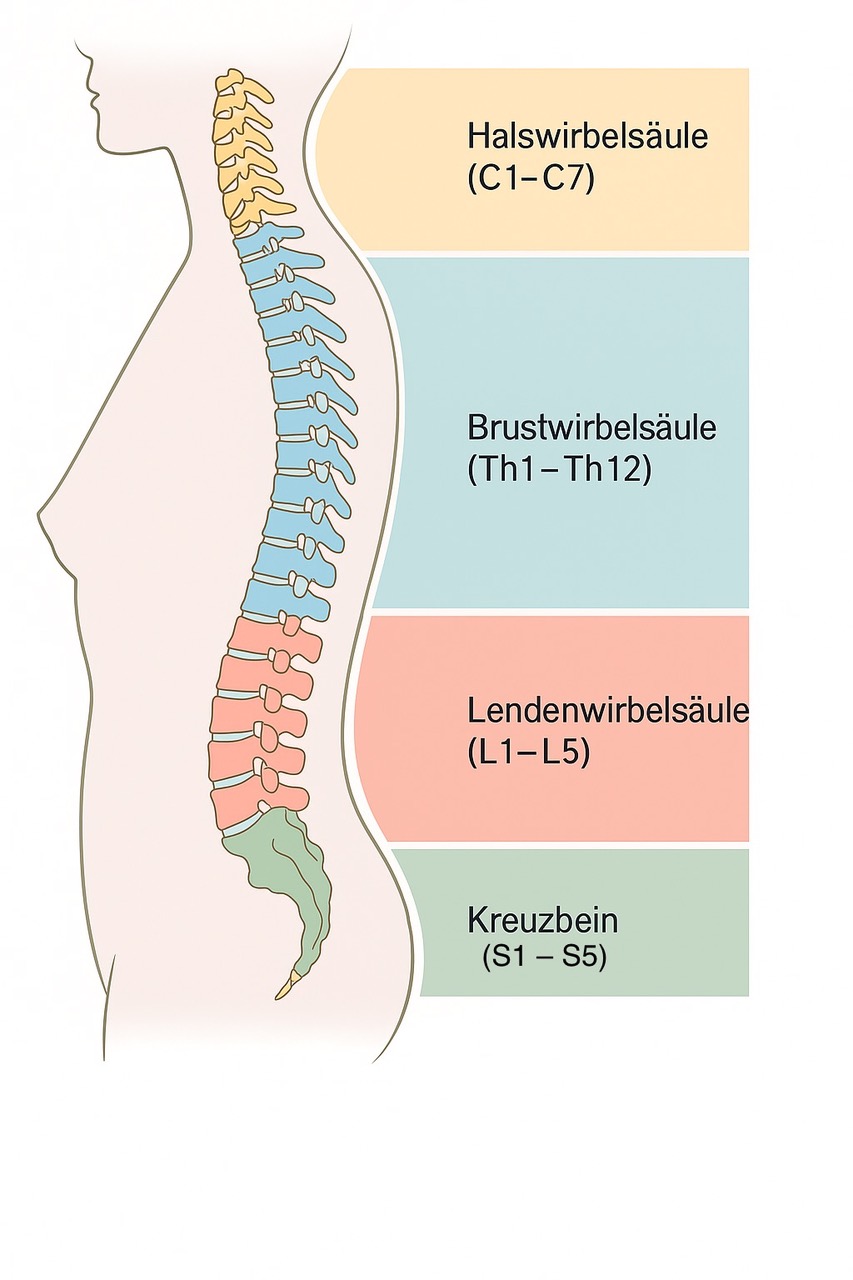 Die menschliche Wirbelsäule besteht insgesamt aus 24 Wirbelkörpern, die übereinandergestapelt und durch 23 Bandscheiben und Bänder miteinander verbunden sind. Diese wird in fünf unterschiedliche Abschnitte unterteilt:
Die menschliche Wirbelsäule besteht insgesamt aus 24 Wirbelkörpern, die übereinandergestapelt und durch 23 Bandscheiben und Bänder miteinander verbunden sind. Diese wird in fünf unterschiedliche Abschnitte unterteilt:
- Halswirbelsäule (HWS): Sie besteht aus sieben Wirbeln (C1 bis C7) und ermöglicht die Bewegung des Kopfes. Der oberste Wirbel (C1), auch Atlas genannt, ermöglicht durch seine ringförmige Gestalt das Nicken sowie das Drehen des Kopfes.
- Brustwirbelsäule (BWS): Dieser Abschnitt besteht aus 12 Wirbeln (TH1 bis TH12). Diese sind durch Interkostalgelenke mit den Rippen verbunden und bilden den Brustkorb. Dies verleiht dem Brustbereich Stabilität und schützt die inneren Organe.
- Lendenwirbelsäule (LWS): Die Lendenwirbelsäule setzt sich aus fünf Wirbeln (L1 bis L5) zusammen. Sie trägt das Gewicht des Oberkörpers und ist für viele Bewegungen des Körpers verantwortlich, wie beispielsweise die Beugung und Streckung.
- Kreuzbein (Sacrum): Das Kreuzbein besteht aus zusammengewachsenen Wirbeln und ist mit den Hüftknochen verbunden, welche wiederum das Becken bilden.
- Steißbein (Coccyx): Das Steißbein ist eine knöcherne Verwachsung und stellt den kaudalen Abschluss der Wirbelsäule dar.
Eine gesunde Wirbelsäule hat in der seitlichen Ansicht die Form eines Doppel-S. Die Krümmung an der BWS wird als Kyphose bezeichnet, die Krümmung der LWS als Lordose. Von vorne betrachtet hat sie einen linearen, geradlinigen Verlauf.
Wirbel
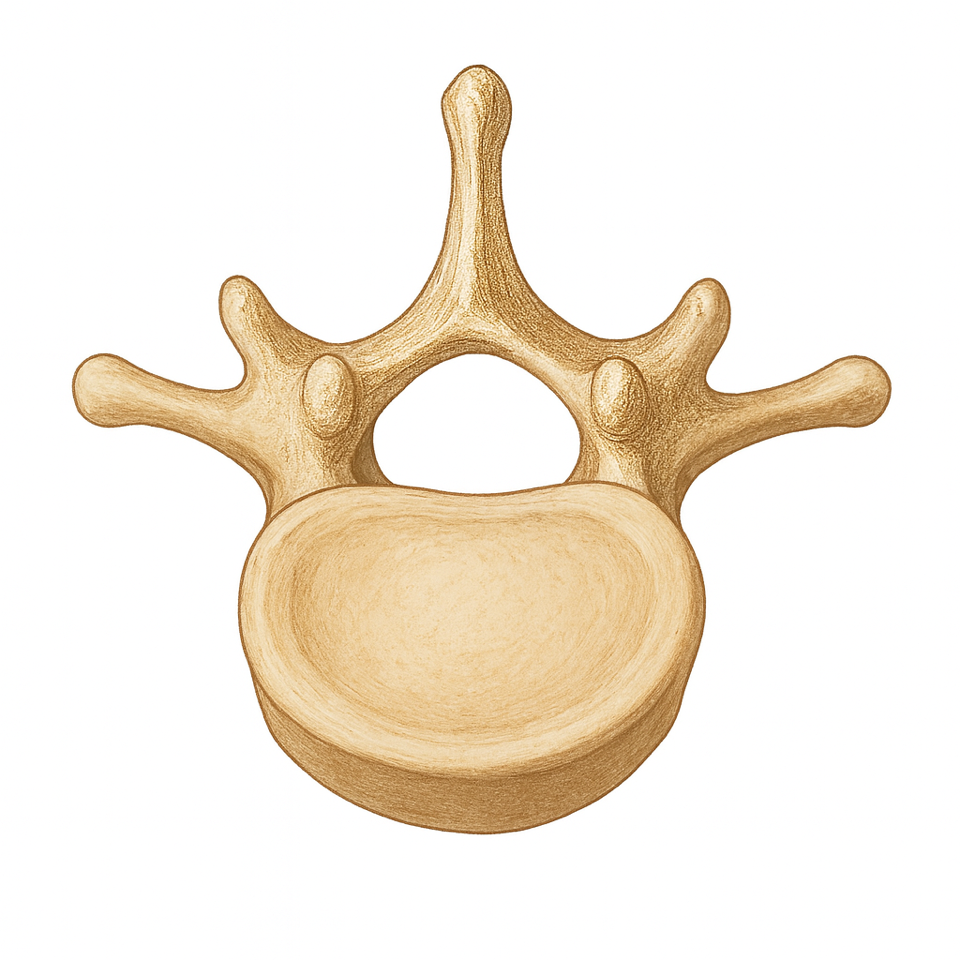 Wirbel haben eine komplexe Geometrie und zählen durch ihre einzigartige Gestalt zu den unregelmäßigen Knochen im menschlichen Körper. Sie bestehen aus dem Wirbelkörper und dem Wirbelbogen. Von Wirbelbögen gehen Knochenfortsätze ab, die einen zentralen Angriffspunkt für Muskeln, Sehnen und Bänder bieten, die die Wirbel miteinander verbinden und für Stabilität und Bewegung sorgen. Zwischen Wirbelkörper und Wirbelbogen befindet sich der Wirbelkanal, der das darin verlaufende Rückenmark schützt.
Wirbel haben eine komplexe Geometrie und zählen durch ihre einzigartige Gestalt zu den unregelmäßigen Knochen im menschlichen Körper. Sie bestehen aus dem Wirbelkörper und dem Wirbelbogen. Von Wirbelbögen gehen Knochenfortsätze ab, die einen zentralen Angriffspunkt für Muskeln, Sehnen und Bänder bieten, die die Wirbel miteinander verbinden und für Stabilität und Bewegung sorgen. Zwischen Wirbelkörper und Wirbelbogen befindet sich der Wirbelkanal, der das darin verlaufende Rückenmark schützt.
Bandscheibe
 Die Wirbel zwischen C2 und Sacrum werden von Stoßdämpfern/Puffern getrennt, den sogenannten Bandscheiben. Sie können als Knorpelringe, die mit Flüssigkeit gefüllt sind, beschrieben werden. Durch Belastung verlieren Bandscheiben an Flüssigkeit. Die Flüssigkeitsspeicher regenerieren Sich jedoch im Ruhezustand.
Die Wirbel zwischen C2 und Sacrum werden von Stoßdämpfern/Puffern getrennt, den sogenannten Bandscheiben. Sie können als Knorpelringe, die mit Flüssigkeit gefüllt sind, beschrieben werden. Durch Belastung verlieren Bandscheiben an Flüssigkeit. Die Flüssigkeitsspeicher regenerieren Sich jedoch im Ruhezustand.
Eine Bandscheibe besteht aus zwei Hauptkomponenten:
- Anulus fibrosus: Dies ist der äußere, faserige Teil der Bandscheibe, der aus mehreren Schichten von hartem Bindegewebe besteht. Diese Struktur verleiht der Bandscheibe Stabilität und schützt den inneren, weicheren Kern. Der Anulus fibrosus ermöglicht eine gleichmäßige Druckverteilung.
- Nucleus pulposus: Dies ist der innere, gallertartige Teil der Bandscheibe, der hauptsächlich aus Wasser und einer gelatinösen Substanz besteht. Der Nucleus pulposus hat die Fähigkeit, Druck zu absorbieren und gibt der Bandscheibe ihre Flexibilität und Elastizität.
Bandscheiben haben drei wesentliche Funktionen:
Dämpfung: Die Hauptaufgabe der Bandscheiben ist es Stöße und Erschütterungen abzufangen und den resultierenden Druck auf Wirbel zu verringern. Im Laufe des Alters verlieren Bandscheiben leider Ihre Flüssigkeitsspeicherkapazität und somit ihre Pufferfunktion.
Beweglichkeit: Bandscheiben sind ein wichtiges Element hinsichtlich der Flexibilität der Wirbelsäule und ermöglichen Bewegungen wie Beugung, Streckung und Drehung.
Stabilität: Bandscheiben tragen zur Stabilität der Wirbelsäule bei und verhindern, dass die Wirbel seitlich oder nach hinten verrutschen.
Rückenmark und Nerven
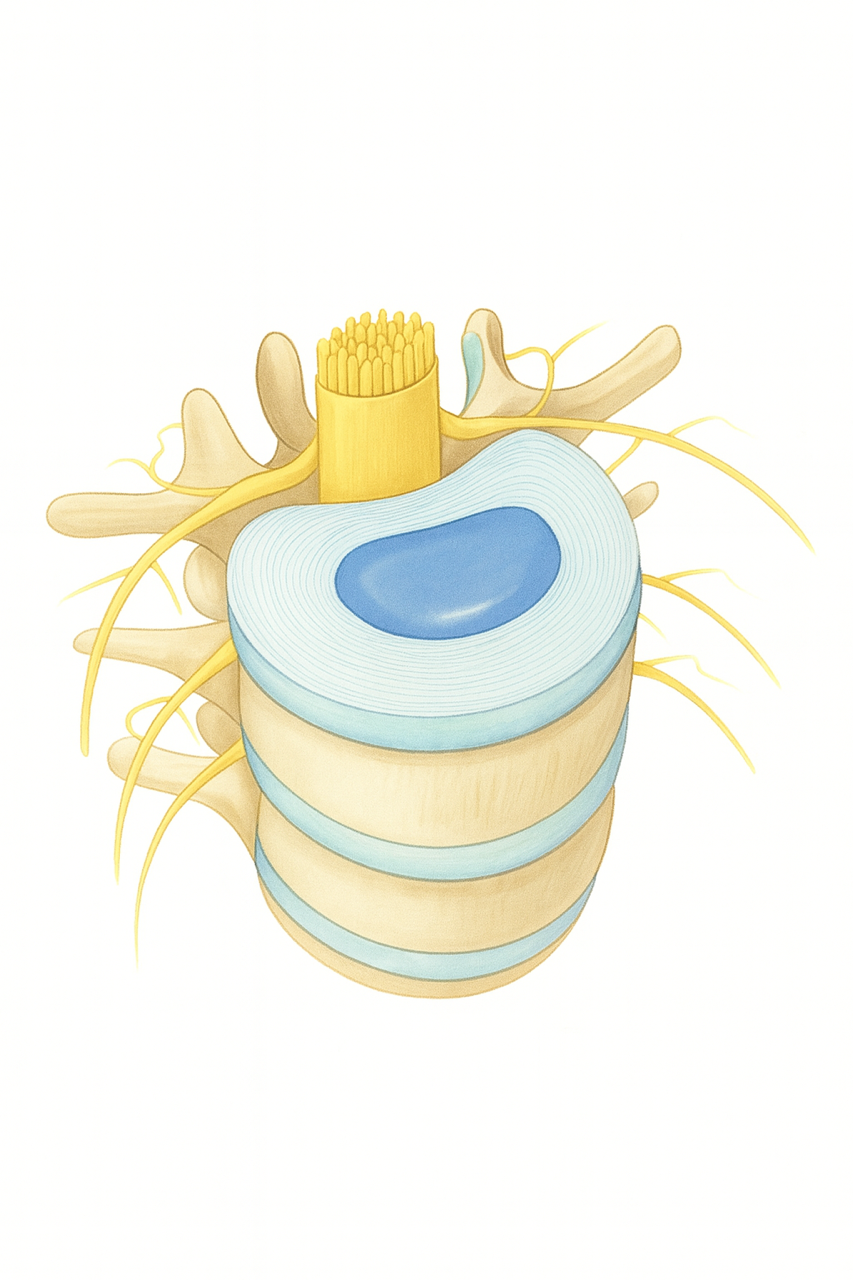 Das Rückenmark ist ein wichtiger Bestandteil des zentralen Nervensystems und fungiert über die peripheren Nerven als Kommunikationsleitung zwischen dem Gehirn und dem restlichen Körper. Es spielt eine wesentliche Rolle bei der Steuerung von Bewegungen (Übertragung von motorischen Befehlen) und der Verarbeitung von sensorischen Informationen.
Das Rückenmark ist ein wichtiger Bestandteil des zentralen Nervensystems und fungiert über die peripheren Nerven als Kommunikationsleitung zwischen dem Gehirn und dem restlichen Körper. Es spielt eine wesentliche Rolle bei der Steuerung von Bewegungen (Übertragung von motorischen Befehlen) und der Verarbeitung von sensorischen Informationen.
Das Rückenmark ist ein zylindrisches, langgestrecktes Gewebe, das aus Nervenzellen (Neuronen) und Gliazellen besteht. Es ist von einer schützenden Schicht (Dura), umgeben und verläuft im Wirbelkanal der Wirbelsäule. Auf Höhe von L1/L2 endet das Rückenmark im Conus medullaris und einzelne Nerven verlaufen als Cauda equina weiter. Entlang der gesamten Länge treten paarweise Nervenwurzeln zwischen zwei Wirbelkörpern aus dem Rückenmark aus, die Spinalnerven. Diese Nerven dienen sozusagen als Verbindungsleitung zwischen Rückenmark und Körper.
Die häufigsten Krankheitsbilder
Rückenleiden ist die Volkskrankheit Nummer 1. Dabei sind die Ursachen der Beschwerden genauso vielfältig wie die Art der Beschwerden. Mangelnde Bewegung, Fehlhaltungen, Übergewicht oder auch seelische Belastungen, zählen zu den Hauptverursachern von Rückenproblemen.
Im Folgenden finden Sie einen Überblick über die häufigsten Rückenbeschwerden.
Accordion Title
Accordion Content
Muskelverspannung
Muskelverspannungen sind ein weit verbreitetes Problem und können durch verschiedene Faktoren ausgelöst werden. Patient*innen haben in den betroffenen Regionen häufig stechende, ziehende oder brennende Schmerzen.
Muskelverspannungen im Rücken zeigen sich in unterschiedlichen Formen und können verschiedene unangenehme Auswirkungen haben:
- Eingeschränkte Beweglichkeit: Verspannungen können die Beweglichkeit beeinträchtigen und ein Gefühl der Blockierung verursachen. Bei langanhaltenden Verspannungen können sich die Muskeln verkürzen, was zu Bewegungseinschränkungen führt.
- Verhärtung der Muskulatur: Die betroffene Muskulatur kann sich verhärten, wodurch schmerzhafte, tastbare Knötchen oder Wülste entstehen können.
- Schonhaltung: Aufgrund der Schmerzen nehmen Betroffene häufig eine Schonhaltung ein, was die Beschwerden langfristig verstärken kann.
- Weitere Symptome: Infolge von Rückenverspannungen können auch Schmerzen in andere Bereiche ausstrahlen, wie z.B. in die Arme (bei Verspannungen im Schulter- und Nackenbereich) oder in die Beine (bei Verspannungen im unteren Rücken). Auch Kopfschmerzen können durch Muskelverspannungen im Hals und Nacken verursacht werden.
Psychische Belastungen wie Stress können ebenfalls zu Muskelverspannungen im Rücken führen, da das Gehirn bei Stress Informationen an die Muskulatur sendet, die sich daraufhin anspannt. Langanhaltende Muskelverspannungen führen häufig zu muskulären Dysbalancen und Haltungsschäden.
Eine dauerhaft erhöhte Spannung im Muskel führt dazu, dass das Gewebe schlechter durchblutet und daher mit weniger Sauerstoff versorgt wird. Dadurch kann es zu Mikroentzündungen und nachhaltigen Schäden im Gewebe kommen. Deshalb ist es wichtig proaktiv gegen Muskelverspannungen zu handeln, den Teufelskreis zu durchbrechen und nicht nur die Symptome zu bekämpfen, sondern auch die Ursachen zu ergründen.
Hexenschuss
Medizinisch wird ein Hexenschuss als Lumbago, Lumbalgie oder lokales Lumbalsyndrom bezeichnet. Es handelt sich um einen plötzlich auftretenden, stechenden Schmerz im unteren Rückenbereich (LWS-Bereich), der oft mit erheblichen Bewegungseinschränkungen einhergeht. Es ist meist eine akut einsetzende Muskelverspannung, die benachbarte Strukturen beeinflusst. Die Schmerzen können bis in die Beine ausstrahlen. Dieses Phänomen wird als Ischialgie bezeichnet, auch wenn meist nicht der Ischiasnerv, sondern einzelne Nervenwurzeln betroffen sind. Betroffene nehmen oft eine Schonhaltung ein; beispielsweise indem sie sich leicht nach vorne beugen.
EXKURS: Der Begriff „Hexenschuss“ stammt ursprünglich aus dem Mittelalter, als man glaubte, der Schmerz würde durch übernatürliche Wesen verursacht, die unsichtbare Pfeile in den Rücken schießen.
Häufige Ursachen sind Muskelverspannungen durch falsche Körperhaltung, schweres Heben, Facettengelenksarthrose, Bandscheibenprobleme, schwache Rückenmuskeln, Übergewicht und Bewegungsmangel.
Welche Behandlung die richtig ist, ist sehr individuell und hängt von der Ursache ab. Daher reicht das Spektrum möglicher Behandlungsoptionen von konservativen Möglichkeiten (z. B. Rückenbandage oder Physiotherapie) bis hin zum operativen Eingriff.
Bandscheibenvorfall
Wie bereits beschrieben sind Bandscheiben Stoßdämpfer. Im Alter, aber auch durch falsche (dauerhafte) Belastung, kann es durch eine Minderversorgung an Nährstoffen zu Festigkeits- und Elastizitätseinbußen kommen. Das ist ein natürlicher Alterungsprozess. Dadurch können Risse im äußeren Faserring entstehen, wodurch das innere Bandscheibenmaterial austreten kann. Es wird zwischen verschieden Stufen unterschieden:

Prinzipiell kann ein Bandscheibenproblem in jedem Bereich der Wirbelsäule vorkommen, wobei die häufigste Lokalisation im Bereich der unteren Lendenwirbelsäule (LWS) ist, gefolgt von der Halswirbelsäule (HWS).
Neueste Studien belegen, dass ab dem 40. Lebensjahr fast jeder Mensch Einrisse des äußeren Faserrings hat und es bei jedem Zweiten zu einer Bandscheibenvorwölbung oder einem Bandscheibenvorfall kommt. Diese Krankheitsbilder äußern sich in verschiedensten Symptomen und sind häufig konservativ therapiebar.
Typische Symptome
Je nach betroffenem Wirbelsäulenabschnitt sind die Beschwerden unterschiedlich. Die Nerven der Halswirbelsäule versorgen die Arme und die Nerven der Lendenwirbelsäule die Beine. Es gibt Bandscheibenvorfälle, die auch unbemerkt ablaufen können. Wenn der Vorfall jedoch auf einen Nerv oder das Rückenmark drückt, kommt es einerseits häufig zu starken, ausstrahlenden Schmerzen oder andererseits zu Lähmungen von einem oder mehreren Muskelgruppen. Meistens gehen diese Symptome auch mit Taubheit in einem Arm oder Bein einher.
Wann ist eine Operation notwendig?
Bandscheibenvorfälle können auch gut konservativ behandelt werden. Wichtig ist dabei, dass es nicht zu hochgradigen Lähmungen kommt und dass der Schmerz mit der Zeit abnimmt. Der Bandscheibenvorfall selbst trocknet mit der Zeit aus, wodurch das Volumen des Bandscheibenvorfalls weniger wird und der Druck auf den Nerv abnimmt. Falls jedoch der Nerv in seiner Funktion höhergradig eingeschränkt ist (Lähmung), riskiert man ohne Operation eine dauerhafte Schädigung und gefährdet eine Wiederherstellung der Nervenfunktion. Somit stellen hochgradige Lähmungen eine medizinisch dringlich notwendige Operationsindikation dar, die man innerhalb von 1-2 Tagen operieren sollte. Alle anderen Operationen sind dann notwendig, wenn Sie als Patient*in den Wunsch nach rascherer Beschwerdelinderung haben.
Verschleißerscheinungen
Degenerative Veränderungen sind alters Erscheinungen der Wirbelsäule. Diese nehmen mit dem Alter zu. Nicht jeder Befund im Röntgen, MRT oder CT muss operiert werden. Die Notwendigkeit einer Behandlung hängt immer von der Kombination aus den Beschwerden und der bildgebenden Diagnostik ab. Erst wenn die Beschwerden groß genug sind, ergibt sich häufig auch ein Grund für eine Behandlung. Verschleißerscheinungen sind in der Regel normal und häufig nicht behandlungsbedürftig.
Osteoporose
 Osteoporose wird auch als Knochenschwund bezeichnet und ist eine Skeletterkrankung, bei der die Knochenmasse abnimmt und die Knochenstruktur geschädigt wird. Die Knochen werden durch einen gestörten Knochenstoffwechsel zunehmend porös und brüchig, wodurch es bei Patienten mit Osteoporose vermehrt zu Knochenbrüchen kommt. Die Weltgesundheitsorganisation (WHO) definiert Osteoporose anhand der Knochendichte, gemessen als T-Wert. Ein T-Wert von ≤ -2,5 deutet auf Osteoporose hin.
Osteoporose wird auch als Knochenschwund bezeichnet und ist eine Skeletterkrankung, bei der die Knochenmasse abnimmt und die Knochenstruktur geschädigt wird. Die Knochen werden durch einen gestörten Knochenstoffwechsel zunehmend porös und brüchig, wodurch es bei Patienten mit Osteoporose vermehrt zu Knochenbrüchen kommt. Die Weltgesundheitsorganisation (WHO) definiert Osteoporose anhand der Knochendichte, gemessen als T-Wert. Ein T-Wert von ≤ -2,5 deutet auf Osteoporose hin.
Speziell an der Wirbelsäule kann sich Osteoporose auf verschiedene Teile auswirken und zu Rückenschmerzen, Fehlhaltungen (z. B. Rundrücken) und einer erhöhten Anfälligkeit für Wirbelkörperfrakturen führen, da die Wirbel das aufliegende Gewicht nicht mehr tragen können.
Ursachen und Risikofaktoren
Osteoporose entsteht, wenn der Körper nicht genügend Knochenmasse aufbaut oder im Verhältnis die Knochenmasse zu schnell abbaut. Es gibt verschiedene Ursachen und Risikofaktoren, die zu Osteoporose führen können:
- Alter: Mit zunehmendem Alter verlangsamt sich der Knochenaufbau. Altersbedingte Osteoporose wird auch als senile Osteoporose bezeichnet.
- Geschlecht: Frauen sind häufiger betroffen, da insbesondere nach der Menopause der Östrogenspiegel sinkt. Östrogenmangel führt zu einem beschleunigten Abbau der Knochenmasse.
- Familiäre Vorbelastung: Eine familiäre Häufung von Osteoporose deutet auf eine genetische Veranlagung hin.
- Medikamente: Die langfristige Einnahme bestimmter Medikamente wie Kortison, Protonenpumpenhemmer, Antidepressiva (SSRI) und Aromatasehemmer kann den Knochenabbau fördern.
- Bewegungsmangel: Mangelnde körperliche Aktivität kann die Entstehung und das Fortschreiten von Osteoporose begünstigen.
- Mangelernährung: Eine unzureichende Zufuhr von Kalzium und Vitamin D beeinträchtigt die Knochengesundheit.
- Rauchen und übermäßiger Alkoholkonsum: Diese Faktoren können das Risiko für Osteoporose immens erhöhen.
- Untergewicht: Ein niedriger BMI und Untergewicht sind ebenfalls Risikofaktoren.
Wirbelkörperfraktur
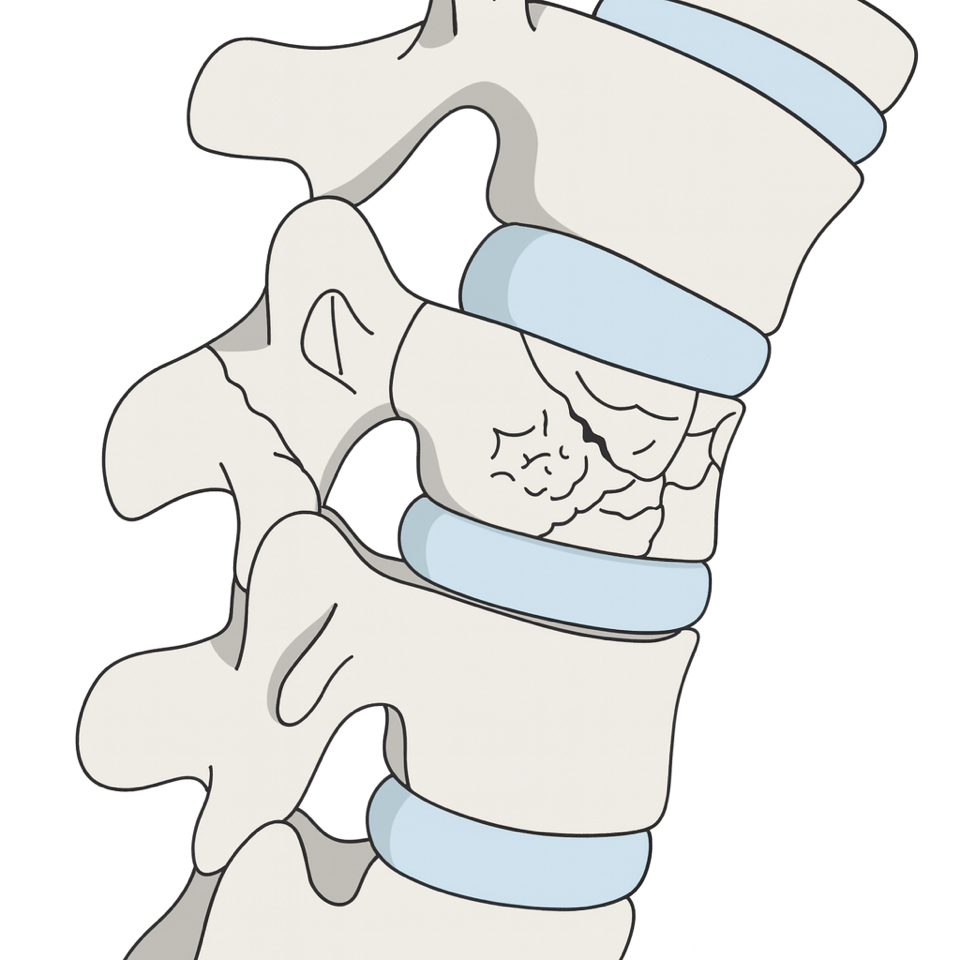 Eine Wirbelkörperfraktur, auch als Wirbelkörperbruch bezeichnet, ist eine Fraktur eines Wirbelkörpers. Diese Art von Bruch tritt bei Patient*Innen mit guter Knochenqualität häufig aufgrund von äußeren Gewalteinwirkungen, wie Stürzen oder Verkehrsunfällen, auf, kann aber auch durch Knochenschwund, insbesondere bei älteren Menschen mit Osteoporose, verursacht werden. In Ausnahmefällen sind Tumore oder Metastasen für die mangelnde Knochensubstanz und den daraus resultierenden Bruch verantwortlich.
Eine Wirbelkörperfraktur, auch als Wirbelkörperbruch bezeichnet, ist eine Fraktur eines Wirbelkörpers. Diese Art von Bruch tritt bei Patient*Innen mit guter Knochenqualität häufig aufgrund von äußeren Gewalteinwirkungen, wie Stürzen oder Verkehrsunfällen, auf, kann aber auch durch Knochenschwund, insbesondere bei älteren Menschen mit Osteoporose, verursacht werden. In Ausnahmefällen sind Tumore oder Metastasen für die mangelnde Knochensubstanz und den daraus resultierenden Bruch verantwortlich.
Typische Symptome
Bei Frakturen ist typischerweise der Schmerz das Leitsymptom. Es treten plötzliche, sehr starke Schmerzen im Rücken auf. Wenn der Wirbelkörper so zusammenkracht, dass er deutlich an Höhe verliert, kann es auch passieren, dass Nerven oder das Rückenmark abgedrückt werden. Dies geht mit Schmerzen in den Armen oder Beinen einher.
Wann ist eine Operation notwendig?
Um langfristige Auswirkungen auf die Lebensqualität zu vermeiden, ist es wichtig, Frakturen akut zu behandeln und schnellstmöglich mit der richtigen Therapie zu beginnen. Häufig kann mit einem kleinen Eingriff der Wirbel wieder aufgerichtet werden, wodurch langfristige Probleme verhindert werden. Dies ist nur möglich, wenn der Bruch frisch und noch nicht verheilt ist. Falls der Bruch in einer Fehlstellung verheilt ist, kann dies häufig nur noch mit einer größeren und aufwendigeren Operation korrigiert werden.
Wirbelgleiten (Spondylolisthese)
Wirbelgleiten, medizinisch als Spondylolisthese bezeichnet, ist eine Erkrankung, bei der sich benachbarte Wirbelkörper gegeneinander verschieben. Dies führt zu einer Instabilität der Wirbelsäule, die häufig im Bereich der lordotisch gekrümmten Lendenwirbelsäule auftritt. Zu den möglichen Ursachen zählen angeborene Fehlstellungen, degenerative Veränderungen oder eine Überbeanspruchung. Gleitet ein Wirbel davon, so hat dies Auswirkungen auf die gesamte Statik des Körpers. Der Körper versucht die Veränderung zu kompensieren und mittels Beanspruchung benachbarter Körperregionen auszugleichen, z. B. durch eine Steilstellung des Beckens oder einer starken dauerhaften Anspannung von Oberschenkel- und Gesäßmuskulatur.

Behandlung
Ein Wirbelgleiten wird, wenn es Probleme wie Schmerzen verursacht, meist durch eine Operation behandelt. Hierbei muss das instabile Segment stabilisiert werden, um zu verhindern, dass die Nerven durch das Abgleiten des Wirbels abgedrückt werden. Konservative Therapien mit Muskelaufbau und Korsettbehandlungen reichen in der Regel nicht aus, um dieses Problem dauerhaft zu lösen.
Skoliose
Die Skoliose ist eine Verkrümmung und meist auch Verdrehung der Wirbelsäule.
Dies macht die Skoliose zu einer mindestens zwei-, häufig auch dreidimensionalen Fehlbildung. Einzelne oder auch mehrere Wirbelkörper mit den dazugehörigen Bandscheiben, Bändern und Gelenken des veränderten Wirbelsäulenabschnittes sind dabei nicht nur zueinander verdreht, sondern auch deformiert (weisen nicht mehr ihre natürliche Form auf). Es wird zwischen verschiedenen Skoliosen unterschieden:
- Idiopathische Skoliose: In etwa 80-90 % der Fälle ist nicht erklärbar, wie es zu der Skoliose kam, sprich die Ursache ist unbekannt. Diese Form tritt häufig bei Mädchen während der Pubertät auf und ist in der Regel eine Wachstumsstörung
- Kongenitale Skoliose: Angeborene Krümmung, die durch Fehlbildungen einzelner oder mehrerer Wirbelkörper verursacht wird. Diese Fehlbildungen entstehen während der embryonalen Entwicklung und können zu einem ungleichmäßigen Wachstum der Wirbelsäule führen.
- Neuromuskuläre Skoliose: Entsteht durch die Erkrankung von Muskeln oder des Nervensystems (myopathische oder neuropathische Skoliose) wie z. B. Querschnittslähmung, Spastik, Muskelatrophie
Bei der Skoliose handelt es sich um eine strukturelle Veränderung. Das heißt: Die Verdrehung in der Wirbelsäule ist starr und kann sich nicht mehr verändern. Im Gegensatz dazu ist die skoliotische Fehlhaltung eine Fehlhaltung, die eine Krümmung der Wirbelsäule verursacht, jedoch durch eine Stellungsänderung wieder begradigt werden kann.
Behandlung
Die Behandlung der Skoliose hängt hauptsächlich vom Typ der Skoliose ab. Bei manchen Patient*innen ist eine Operation die Behandlung der Wahl. Bei anderen kann auch mit konservativen Behandlungen ein Auslangen gefunden werden.
Es könnten folgende konservative Methoden zur Anwendung kommen:
- Physiotherapie, um die Muskulatur zu stärken und die Skoliose zu stabilisieren
- Korsetttherapie bei Kindern und Jugendlichen, um die Wirbelsäule in ihre ursprüngliche Form zurückzuführen oder eine weitere Verschlechterung zu verhindern
In manchen Fällen ist jedoch eine Operation unumgänglich. Dabei wird die Wirbelsäule korrigiert und in der korrigierten Stellung stabilisiert. Hier sind eine genaue Diagnostik und Planung der Operation unabdingbar.
Wirbelsäulentumore
Tumore können überall im Köper vorkommen und sowohl Knochen als auch Nervengewebe befallen. Hierbei wird grundsätzlich zwischen gutartigen (benignen) und bösartigen (malignen) Tumoren unterschieden. Ebenfalls differenziert man zwischen primären (direkt und von selbst entstanden) und sekundären (Absiedlungen bzw. Metastasen) Tumoren. Häufig zeigt sich im Stadium der Metastasierung eine Absiedlung in der Wirbelsäule. Zudem werden Wirbelsäulentumore anhand ihrer Lage zur harten Rückenmarkshaut (Dura) unterschieden:
- Extradurale Tumore: Wachsen außerhalb der Dura
- Intradurale Tumore: Wachsen innerhalb der Dura
Gutartige Tumore wachsen meist langsam und werden oft nur zufällig entdeckt. Bösartige Tumore können sich schnell entwickeln und zusätzliche Symptome verursachen, wie beispielsweise:
- Rückenschmerzen, die in Arme oder Beine ausstrahlen
- Neurologische Ausfälle wie Sensibilitätsstörungen (z.B. Kribbeln), Muskelschwäche oder Lähmungen
- Probleme beim Gehen
- Blasen- oder Darmentleerungsstörungen
- Druck- oder Klopfschmerz
- Bewegungseinschränkungen der Wirbelsäule
- Instabilität der Wirbelsäule, was zu Frakturen führen kann
- Allgemeine Symptome wie Fieber, Gewichtsabnahme und Nachtschweiß
Die Behandlung von Wirbelsäulentumoren ist sehr individuell und hängt von der Art, der lokalen Ausdehnung, der Größe sowie eventueller Metastasen ab. Häufig reicht eine Strahlen- oder Chemotherapie aus, um ein weiteres (Größen-) Wachstum zu unterdrücken. Manchmal müssen Tumore zusätzlich chirurgisch entfernt werden. Diese Operationen werden immer dann notwendig, wenn der Tumor auf Nervengewebe drückt oder ein Bruch des Wirbelkörpers droht oder bereits eingetreten ist. Da an der Wirbelsäule nicht so großzügig operiert werden kann wie an anderen Körperregionen, ist eine ganzheitliche Therapieplanung besonders wichtig.
Ziel jeder Tumortherapie ist die Verbesserung der Lebensqualität, das Erhalten der Mobilität, die Verringerung der Schmerzen und die Vermeidung (weiterer) neurologischer Ausfälle.
Morbus Bechterew
Morbus Bechterew, auch Spondylitis ankylosans genannt, ist eine chronisch-entzündliche rheumatische Erkrankung, die hauptsächlich die Wirbelsäule und deren Verbindungen zum Becken betrifft. Es handelt sich um eine Erkrankung aus der Gruppe der Spondyloarthritiden, bei welcher Entzündungen entstehen, die das Knochengewebe zerstören. Die Entzündungen können zur Bildung von Knochenanhängseln in Form von Faserknorpeln und Osteophyten führen, was die kleinen Gelenke und Bänder der Wirbelsäule und des Beckens verknöchern lässt. Im Endstadium kommt es zu einer vollständigen Verknöcherung der Wirbelsäule.
Weitere Informationen
Morbus Bechterew ist eine Autoimmunerkrankung, bei der das Immunsystem eigenes Körpergewebe angreift und vorwiegend in Knochen und Gelenken zu Entzündungen führt. Die Erkrankung verläuft chronisch und tritt in Schüben auf, wobei sich Schmerzen und Steifigkeit plötzlich verstärken. Die Erkrankung beginnt meist schleichend mit unspezifischen Schmerzen im Beckenbereich.
Morbus Bechterew ist nicht heilbar, aber gut behandelbar. Das Fortschreiten der Erkrankung und die Linderung der Beschwerden sind gut zu bremsen. Die Lebenserwartung von Patient*innen mit Morbus Bechterew entspricht dem Bevölkerungsdurchschnitt.
Morbus Scheuermann
Morbus Scheuermann, Scheuermann-Krankheit, Adoleszentenkyphose oder juvenile Kyphose genannt, ist eine Wachstumsstörung der Wirbelsäule, die hauptsächlich bei Jugendlichen auftritt. Sie führt zu einer hyperkyphotischen Verkrümmung der Wirbelsäule, meist im Bereich der Brustwirbelsäule. Diese Krankheit äußert sich häufig in einem fixierten Rundrücken oder Buckel und wird medizinisch durch intraspongiöse Bandscheibenvorfälle (Schmorl‘schen-Knötchen), eine wellige Form der Wirbelkörperdeckplatten und Höhenminderung der Bandscheibenfächer, gekennzeichnet.
Weitere Informationen
Die Erkrankung beginnt meist zwischen dem 11. und 13. Lebensjahr und betrifft häufiger Jungen als Mädchen. Typische Symptome sind Rückenschmerzen, eine auffällige Kyphose (Rundrücken) und Bewegungseinschränkungen. Die Diagnose erfolgt in der Regel durch eine körperliche Untersuchung und Röntgenaufnahmen. Die Behandlung umfasst Physiotherapie und in schweren Fällen eine Operation.
Ischialgie
Ischialgie, umgangssprachlich auch als Ischias bezeichnet, ist ein Sammelbegriff für Schmerzzustände im Versorgungsbereich des Ischiasnervs (Nervus ischiadicus). Medizinisch korrekt spricht man von Ischialgie, wenn die Beschwerden vom Ischiasnerv ausgehen. Der Ischiasnerv ist der Hauptnerv des Beines.
Ursachen
- Bandscheibenvorfall oder -vorwölbung: In den meisten Fällen wird die Ischialgie durch Druck auf die Nervenwurzeln infolge von Bandscheibenschäden verursacht. Das vorgefallene Bandscheibengewebe reizt die Nervenwurzeln, was zu Schmerzen führt
- Verengung des Spinalkanals (Spinalkanalstenose): Eine weitere häufige Ursache ist die Einengung des Wirbelkanals, wodurch Druck auf den Ischiasnerv entsteht
- Knöcherne Unregelmäßigkeiten: Arthrotische Osteophyten oder Spondylolisthesis können ebenfalls zu einer Kompression der Nervenwurzeln führen
Weitere Ursachen: Seltener können auch Wirbelkörperverletzungen, Tumore, Gelenkrheuma, Entzündungen, Abszesse, Blutergüsse oder Infektionskrankheiten wie Borreliose oder Gürtelrose Ischias-Probleme verursachen. Auch Verletzungen des umliegenden Gewebes können den Ischiasnerv beeinträchtigen.
Symptome
- Schmerzen: Typisch sind heftige, ziehende oder reißende Schmerzen, die vom unteren Rücken über das Gesäß und die Rückseite des Oberschenkels bis in die Kniekehle und den Fuß ausstrahlen können
- Missempfindungen: Die Schmerzen können von Missempfindungen wie Kribbeln oder Taubheitsgefühlen begleitet sein
- Zunahme der Schmerzen bei Dehnung: Die Schmerzen verstärken sich oft bei Dehnung des Nervs, beispielsweise bei Beugung des gestreckten Beins in der Hüfte
Iliosakralsyndrom
Das Iliosakralgelenk (Kreuzbeindarmbeingelenk) verbindet das Becken mit der Wirbelsäule. Es handelt sich dabei um ein straffes, kaum bewegliches Gelenk mit einem engen Gelenkspalt.
Wie jedes andere Gelenk auch, ist dieses Gelenk einem gewissen Verschleiß unterzogen und kann Schmerzen verursachen. Die spezielle Stellung zwischen Becken und Wirbelsäule führt dazu, dass dieses Gelenk auch schmerzhaft blockieren kann. Diese Blockierungen können in der Regel ohne Operation erfolgreich behandelt werden.
Symptome
Als Symptome eines ISG-Syndroms gelten Schmerzen im unteren Rücken, die in die Leiste und/oder den seitlichen Oberschenkel ausstrahlen können.
Behandlung
Bei akuten Blockierungen kann Manuelle Therapie und Wärme helfen. Zur Vermeidung eines Rückfalls ist wiederum der Muskelaufbau zur Stabilisierung im Rahmen von Physiotherapie wichtig. Sollten sich die Beschwerden nicht verbessern lassen, kann es notwendig sein, Schmerzmittel in das Gelenk zu spritzen, um den Schmerzkreislauf zu durchbrechen.
Falls wiederholte Infiltrationen des Kreuzdarmbeingelenkes zwar die Schmerzen kurzfristig lindern, aber die Schmerzen nicht nachhaltig verschwinden, besteht die Möglichkeit einer Denervierung (Verödung) des Gelenks. Dies kann sowohl im Rahmen einer kleinen Operation unter Sicht mittels Kamera (endoskopisch) durchgeführt werden oder unter örtlicher Betäubung und Röntgenkontrolle mittels Nadelsonden.
Zuletzt besteht noch die Möglichkeit das Kreuzdarmbeingelenk mit einer kleinen Operation zu stabilisieren. Hierbei werden 2-3 „Titan-Dübel“ unter Röntgenkontrolle durch die Haut in das Gelenk eingebracht, sodass das Gelenk versteift wird.
Infektionen der Wirbelsäule (Spondylodiszitis)
Spondylodiszitis ist eine meist bakteriell bedingte, entzündliche Infektion einer Bandscheibe und der angrenzenden Wirbelkörper. Es handelt sich um eine spezielle Form der Osteomyelitis.
Die Erkrankung ist eher selten, sollte aber frühzeitig therapiert werden, um eine Ausbreitung der Infektion zu vermeiden. Die Hauptursache ist meist eine bakterielle Infektion, häufig durch einen Befall von Staphylococcus aureus. Seltenere Ursachen sind Tuberkulose, Pilze oder Parasiten. Generell können die Erreger über Wunden, den Magen-Darm-Trakt, die Atem- oder Harnwege in den Körper gelangen.
Eine Infektion an der Wirbelsäule äußert sich häufig in folgenden Symptomen:
- Fieber, Abgeschlagenheit und Appetitlosigkeit
- Starke Rückenschmerzen, die sich beim Vorbeugen und Aufrichten des Körpers verstärken. Die Schmerzen können auch in Ruhe und nachts auftreten.
- In fortgeschrittenen Fällen können neurologische Symptome wie Kribbeln, Taubheitsgefühle oder Lähmungen auftreten
Behandlung
Reicht eine konservative Behandlung mittels Bettruhe und Antibiotikatherapie über 6-12 Wochen nicht aus, so können operative Maßnahmen erforderlich sein. Besonders im Falle von Abszessbildungen, neurologischen Ausfällen oder einer Instabilität ist eine Operation kaum vermeidbar. Ziel der Operation ist die Stabilisierung der Wirbelsäule und die Sanierung der infizierten Bereiche.
Unsere Spezialisten
Dr. Daniel Staribacher
Als Orthopäde, Unfallchirurg und Neurochirurg Experte für akute und chronische Schmerzen und Beschwerden der Bewegungsorgane, vor allem der Wirbelsäule.
Tel: +43 1 996 21 30
E-Mail: staribacher@wirbelsaeulen-zentrum.at
Prof. Dr. Günther Feigl
International anerkannter Experte der minimalinvasiven Neurochirurgie, Schädelbasischirurgie, Neuroonkologie und minimalinvasiven Wirbelsäulenchirurgie.
Tel: +43 1 44 20 487
E-Mail: feigl@wirbelsaeulen-zentrum.at
Prof. Dr. Rainer Ritz
Experte für Neuroonkologie, Schädelbasischirurgie, vaskuläre Neurochirurgie, sowie Wirbelsäulenchirurgie.
Tel: +43 1 996 21 30
E-Mail: ritz@wirbelsaeulen-zentrum.at
Zweite Meinung
Kompetente Beratung für Ihre Sicherheit
Neben der Diagnostik und der Behandlung zählt eine umfassende Beratung zu den zentralen Leistungen in unsrer Praxis. Viele Patienten möchten sich vor Therapiebeginn eine zweite Meinung einholen, um fundierte Entscheidungen treffen zu können.
Im Rahmen eines persönlichen Gesprächs werten wir bestehende Befunde erneut aus und empfehlen bei Bedarf ergänzende Untersuchungen oder Behandlungsmöglichkeiten. Sie erhalten eine ausführliche und präzise Beratung ohne Zeitdruck. Gerne können Sie auch mit Vertrauenspersonen den Termin wahrnehmen.
Dokumente für die Zweitmeinung
Für ein umfassendes Beratungsgespräch bringen Sie bitte alle relevanten medizinischen Unterlagen mit. Arztbriefe, Laborbefunde sowie Ergebnisse bildgebender Verfahren (Röntgen- und MRT/CT-Bilder idealerweise digital auf CD/DVD oder QR-Code oder auf Folien).
Klicken Sie hier um Ihre Bilder hochzuladen.
Bei Voroperationen bringen Sie den Operationsbericht mit. Die Unterlagen erhalten Sie von Ihrem behandelnden Arzt. Im Sinne der Patientenorientierung ist es üblich Ihren Wunsch nach einer Zweitmeinung zu unterstützen.
Wahlarzt
Die Bezeichnung Wahlarzt leitet sich vom Recht des Patienten ab, seinen Arzt frei wählen zu können. Wahlärzte sind freiberuflich tätige Ärzte, welche kein Vertragsverhältnis mit einem Krankenversicherungsträger haben.
Accordion Title
Accordion Content
Vorteile eines Wahlarztes
Der entscheidende Vorteil des Wahlarztes liegt darin, dass dieser keine Pauschalabgeltung erhält und sich daher auch mehr Zeit für seine Patienten nehmen kann. Der Wahlarzt entscheidet frei, wie viele Patienten er behandelt. Dadurch kann er sich deutlich mehr Zeit für eine umfassende Diagnosestellung und individuelle Betreuung nehmen. Termine können auch rasch und sehr flexibel vergeben werden – wie etwa abends oder an Wochenenden.
Die wahlärztlichen Leistungen
Der Wahlarzt ist nicht an das Leistungsspektrum der sozialen Krankenversicherungen gebunden. Daher kann er, nebst individueller Betreuung und flexibler Termineinrichtung, viele Sonderleistungen und alternative medizinische Behandlungen, die zu einer effizienteren Genesung beitragen, anbieten.
Was kostet ein Wahlarzt?
Da der Wahlarzt keinen Vertrag mit der sozialen Krankenversicherung hat und somit auch nicht von dieser bezahlt wird, stellt der Wahlarzt für seine Leistungen eine Privathonorarnote aus. Die Patienten bezahlen diese zunächst selbst. Sie können jedoch die Honorarnote bei Ihrer Krankenkasse einreichen und haben grundsätzlich Anspruch auf Rückerstattung. Sie bekommen bis zu 80 Prozent des Betrages zurück, den ein Arzt mit Kassenverträgen für dieselbe Leistung erhält. Für Leistungen, die nicht im Tarifkatalog der jeweiligen Krankenkasse enthalten sind, leisten die Kassen jedoch keine Kostenrückerstattung. Dazu gehören etwa Hyaluronat-Gelenksinjektionen, komplementärmedizinische Leistungen, Atteste, Reiseprophylaxe oder Eignungs- und Tauglichkeitsgutachten. Diese Leistungen können eventuell im Einzelfall durch private Zusatzversicherungen abgedeckt werden.
Private Zusatzversicherung
Mit einer Zusatzversicherung (private Krankenversicherungen) für ambulante Leistungen gibt es die Möglichkeit, den Differenzbetrag zwischen Krankenkassen und Privathonorar rückerstattet zu bekommen. Darüber hinaus werden häufig auch Honorare für ärztliche Leistungen von diesen Versicherungen erstattet, die von der gesetzlichen Krankenkasse nicht bezahlt werden.